Application of computerized cognitive behavioral therapy in patients with persistent postural-perceptual dizziness
-
摘要: 目的 为持续性姿势-知觉性头晕(PPPD)患者构建基于计算机的认知行为疗法干预方案,并探讨其对患者头晕症状、负性情绪及平衡功能的干预效果。方法 采用随机对照试验设计,选取2020年7月-2021年7月在山西医科大学第一医院耳鼻咽喉头颈外科就诊的PPPD患者86例,随机分为对照组(43例)和试验组(43例);对照组常规进行药物治疗及前庭康复训练,试验组在其基础上进行为期8周共9次的计算机化认知行为治疗;在基线时、4周及8周后分别对其头晕症状(DHI)、负性情绪(GAD-7、PHQ-9)及平衡功能(BBS)障碍进行比较分析。结果 在干预4周和8周后,两组患者头晕症状及负性情绪的改善均有组间效应、时间效应及交互效应(P < 0.05);而平衡功能的提高仅具有时间效应及交互效应(P < 0.05),并未见组间效应差异(P>0.05)。结论 基于计算机的认知行为疗法可以作为辅助治疗方式更好地缓解患者的头晕症状、负性情绪及平衡功能障碍,但在平衡功能改善方面未见额外效应。
-
关键词:
- 慢性前庭疾病 /
- 持续性姿势-知觉性头晕 /
- 认知行为疗法 /
- 随机对照试验
Abstract: Objective A computerized cognitive behavioral therapy intervention program was constructed for patients with persistent postural-perception dizziness(PPPD) and its effects on dizziness symptoms, negative emotions and balance function were investigated.Methods A randomized controlled trial design was used to select 86 patients with PPPD who were seen in the Department of Otorhinolaryngology Head and Neck Surgery, First Hospital of Shanxi Medical University from July 2020 to July 2021. Randomly assigned to the control group(43 patients) and the experimental group(43 patients). The control group was routinely treated with medication and vestibular rehabilitation, while the experimental group underwent computerized cognitive behavioral therapy for a total of 9 sessions over 8 weeks; their dizziness symptoms(DHI), negative affect(GAD-7, PHQ-9) and balance function(BBS) were compared at baseline, 4 and 8 weeks later.Results After 4 and 8 weeks of intervention, the improvement of dizziness symptoms and negative mood in both groups had a between-group effect, time effect, and interaction effect(P < 0.05). The improvement of balance function had only a time effect and interaction effect(P < 0.05), and no difference in between-group effect was seen(P>0.05).Conclusion Computerized cognitive behavioral therapy can be used as an adjunctive treatment to alleviate patients' dizziness, negative affect, and balance function, but no additional benefit has been seen in terms of balance function improvement. -
-
表 1 两组一般资料比较
例(%) 项目 试验组
(n=43)对照组
(n=43)χ2值 P值 性别 1.350 0.245 男 16(37.2) 11(25.6) 女 27(62.8) 32(74.4) 年龄/岁 1.575 0.209 < 50 13(30.2) 8(18.6) ≥50 30(69.8) 35(81.4) 婚姻情况 0.352 0.839 未婚 1(2.3) 1(2.3) 已婚/同居 40(93.0) 41(95.3) 离异/分居/丧偶 2(4.7) 1(2.3) 文化程度 0.955 0.620 初中及以下 17(39.5) 19(44.2) 高中/中专 19(44.2) 20(46.5) 大学及以上 7(16.3) 4(9.3) 病程/年 2.393 0.495 < 0.5 5(11.6) 7(16.3) 0.5~1 11(25.6) 15(34.9) >1~5 19(44.2) 17(39.5) >5 8(18.6) 4(9.3) 触发事件 0.745 0.388 外周前庭疾病 20(46.5) 24(55.8) 其他 23(53.5) 19(44.2) 表 2 CCBT辅助PPPD患者康复方案
时间(地点) 主题 形式 具体内容 第一阶段 ①初次就诊(治疗室) 认识头晕接受疾病 认知治疗 与患者建立积极的治疗关系联盟,予以专业的知识和态度会给患者更大的信心。
疾病相关知识:包括平衡机制、疾病可能的发展过程、发病机制等信息。
主要治疗方式(药物、VR、CBT)的目的、内容及注意事项。
了解患者对疾病的预期,结合实际情况制定康复目标及计划。行为治疗 腹式呼吸放松练习:在此过程中指导患者抛开杂念、集中注意力,缓解其初次就诊的紧张情绪。 ②1~2周(居家) 改善睡眠适应行为 认知治疗 健康睡眠指导:促使养成规律良好的睡眠及生活习惯。
居家治疗指导:以放松练习开始,更好地进入练习状态,同时减少身体过度警觉。行为治疗 腹式呼吸放松练习。
正常化(放松、自然的)姿势、步态练习:去除不必要的辅助器,减少对头晕/跌倒的恐惧,鼓励患者将症状视为无威胁的。
眼动及头动练习:促进前庭眼反射代偿。家庭作业 行为记录表:记录每天的行为治疗时间及内容。
头晕及生活日记:帮助患者自我观察,同时指导临床干预。③第1次复诊(治疗室) 头晕-情绪密不可分 认知治疗 头晕情境中的自动思维:如ABC理论。
“头晕-情绪-认知”之必然联系:促使患者正确认识其负性情绪。行为治疗 渐进性肌肉放松练习。
前庭适应性训练及静态和动态平衡训练:在练习过程中,讲解每个动作及其原理,鼓励患者将注意力集中于此。④3~4周(居家) 关注你的身体 认知治疗 自我识别与观察:鼓励患者在生活中识别特殊情境下的自动思维及不良情绪。
自我纠正:将正向的思维及行为方式应用于生活中。行为治疗 放松练习。
基于脱敏策略的前庭适应性训练及静态和动态平衡训练。家庭作业 行为记录表。
自动思维及情绪识别表。
头晕及生活日记。第二阶段 ⑤第2次复诊(治疗室) 再次评估认知巩固 认知治疗 评估患者的症状、情绪及平衡功能,根据评价结果及时调整干预目标及计划。
基于头晕情景的中间信念及对“健康”这一领域的不合理认知及个人行为规则:CBT的“T字模型”。
头晕的恶性循环:主要为高危姿势控制和不适应行为导致的症状恶性循环,并鼓励患者正向理性思考疾病的变化,纠正其认知偏差。行为治疗 意向性放松练习。
替代性训练和功能性活动相关训练:在练习过程中讲解每个动作及其原理。⑥5~6周(居家) 积极面对情绪管理 认知治疗 自我挖掘:鼓励患者生活中深度挖掘自我关于疾病/健康的中间信念及应对策略。
积极心理应对技巧及情绪管理技巧。行为治疗 放松练习。
替代性训练和功能性活动相关训练:基于脱敏策略。家庭作业 行为记录表。
中间信念及行为应对识别表:鼓励患者对自身认知、情绪及行为的观察。
头晕及生活日记。⑦第3次复诊(电话) 正念内观放松心境 认知治疗行为治疗 传达积极的疾病信念,强化患者康复的信心。
正念内观练习:对抗预期焦虑。⑧7~8周(居家) 逐级暴露加强治疗 认知治疗 逐级暴露的脱敏疗法:主要为该方法的原理及过程,加强患者的治疗效果。
头晕加重的应对技巧。行为治疗 头晕症状及视觉刺激的暴露脱敏练习:根据患者列出的回避行为(如害怕跌倒、社交尴尬、回避行为等),指导患者逐渐接触复杂的情境和移动的视觉刺激,促进逐渐暴露。 家庭作业 暴露疗法:在生活中基于逐级暴露的原则进行相应练习及脱敏。
头晕及生活日记。⑨第4次复诊(治疗室) 回首过去展望未来 认知治疗 治疗总结:明确遗留问题,并制定长期治疗方案以巩固疗效。
可能的结局:告知疾病可能的发展及各种情况如何应对,此次治疗的结束并不是疾病康复的结束,鼓励患者将感觉、态度、认知和行为上的改变应用到生活中。
问题解决技巧:使其积极面对生活。行为治疗 行为治疗长期按计划:包括放松练习及VR。
增加室外活动、培养兴趣爱好。家庭作业 头晕日记:鼓励患者记录头晕日记,主动寻找引发症状的因素,做自己的症状管理者、心理治疗者。 表 3 两组干预前后DHI及各子维度得分比较
分,X±S 时间 DHI DHI-P 试验组 对照组 t值 试验组 对照组 t值 基线 55.70±9.45 53.76±9.33 -0.94 17.40±3.85 16.95±4.20 -0.50 4周后 35.75±8.642) 43.62±7.82 4.33 11.15±3.332) 13.71±3.01 3.66 8周后 18.40±7.872) 24.48±7.88 3.49 5.50±3.161) 7.33±3.61 2.44 F主 395.97 188.84 F交互 15.97 7.72 时间 DHI-E DHI-F 试验组 对照组 t值 试验组 对照组 t值 基线 17.90±3.87 16.86±4.17 -1.17 20.35±4.23 19.95±4.95 -0.39 4周后 11.55±3.582) 13.95±3.74 2.97 13.05±3.422) 15.90±3.67 3.64 8周后 5.35±3.092) 8.10±3.25 3.92 7.55±2.951) 9.05±3.37 2.14 F主 338.10 197.77 F交互 13.00 6.29 与对照组比较,1)P < 0.05,2)P < 0.01。 表 4 两组干预前后GAD-7和PHQ-9得分比较
分,X±S 时间 GAD-7 PHQ-9 试验组 对照组 t值 试验组 对照组 t值 基线 9.73±3.01 9.05±3.04 -1.01 7.97±2.75 8.10±2.63 0.20 4周后 6.17±1.991) 7.33±2.46 2.34 5.85±2.081) 6.90±2.12 2.27 8周后 2.15±1.632) 4.57±2.13 5.76 1.73±1.412) 3.95±2.01 5.77 F主 136.52 139.47 F交互 8.93 5.08 与对照组比较,1)P < 0.05,2)P < 0.01。 表 5 两组干预前后平衡功能比较
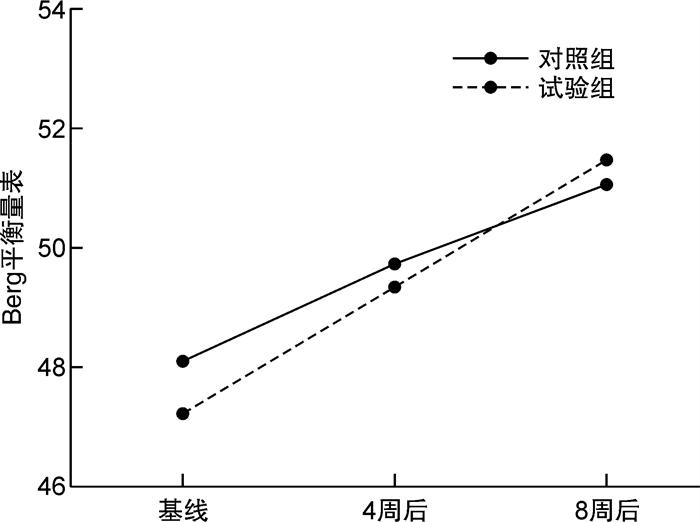
分,X±S 时间 BBS t值 试验组 对照组 基线 47.25±2.64 48.05±3.15 1.24 4周后 49.38±2.262) 49.76±2.73 0.70 8周后 51.48±2.501) 51.07±2.56 -0.77 F主 158.73 F交互 4.98 与对照组比较,1)P < 0.05,2)P < 0.01。 -
[1] Staab JP, Eckhardt-Henn A, Horii A, et al. Diagnostic criteria for persistent postural-perceptual dizziness(PPPD): Consensus document of the committee for the Classification of Vestibular Disorders of the Bárány Society[J]. J Vestib Res, 2017, 27(4): 191-208. doi: 10.3233/VES-170622
[2] Li K, Si L, Cui B, et al. Altered intra-and inter-network functional connectivity in patients with persistent postural-perceptual dizziness[J]. Neuroimage Clin, 2020, 26: 102216. doi: 10.1016/j.nicl.2020.102216
[3] Rizk HG, Sharon JD, Lee JA, et al. Cross-Sectional Analysis of Cognitive Dysfunction in Patients With Vestibular Disorders[J]. Ear Hear, 2020, 41(4): 1020-1027. doi: 10.1097/AUD.0000000000000825
[4] 刘永胜, 朱欣茹, 汤勇, 等. 前庭综合征患者伴发焦虑抑郁情绪的调查[J]. 中华耳科学杂志, 2019, 17(6): 818-822. doi: 10.3969/j.issn.1672-2922.2019.06.003
[5] Chiarella G, Petrolo C, Riccelli R, et al. Chronic subjective dizziness: Analysis of underlying personality factors[J]. J Vestib Res, 2016, 26(4): 403-408. doi: 10.3233/VES-160590
[6] Beh SC. The Neuropsychology of Dizziness and Related Disorders[J]. Otolaryngol Clin North Am, 2021, 54(5): 989-997. doi: 10.1016/j.otc.2021.05.016
[7] Clark DA, Beck AT. Cognitive theory and therapy of anxiety and depression: convergence with neurobiological findings[J]. Trends Cogn Sci, 2010, 14(9): 418-24. doi: 10.1016/j.tics.2010.06.007
[8] 林颖, 王锦玲, 邱建华, 等. 慢性主观性头晕[J]. 中华耳鼻咽喉头颈外科杂志, 2016, 51(11): 869-872. doi: 10.3760/cma.j.issn.1673-0860.2016.11.018
[9] Ritterband LM, Andersson G, Christensen HM, et al. Directions for the International Society for Research on Internet Interventions(ISRⅡ)[J]. J Med Internet Res, 2006, 8(3): e23. doi: 10.2196/jmir.8.3.e23
[10] Staab JP. Persistent Postural-Perceptual Dizziness[J]. Semin Neurol, 2020, 40(1): 130-137. doi: 10.1055/s-0039-3402736
[11] 徐先荣, 杨军. 眩晕内科诊治和前庭康复[M]. 北京: 科学出版社, 2020: 177-178.
[12] Staab JP, Balaban CD, Furman JM. Threat assessment and locomotion: clinical applications of an integrated model of anxiety and postural control[J]. Semin Neurol, 2013, 33(3): 297-306. doi: 10.1055/s-0033-1356462
[13] Schmid DA, Allum J, Sleptsova M, et al. Effects of a program of cognitive-behavioural group therapy, vestibular rehabilitation, and psychoeducational explanations on patients with dizziness and no quantified balance deficit, compared to patients with dizziness and a quantified balance deficit[J]. J Psychosom Res, 2018, 105: 21-30. doi: 10.1016/j.jpsychores.2017.11.020
[14] Jacobson GP, Newman CW. The development of the Dizziness Handicap Inventory[J]. Arch Otolaryngol Head Neck Surg, 1990, 116(4): 424-427. doi: 10.1001/archotol.1990.01870040046011
[15] Spitzer RL, Kroenke K, Williams JB, et al. A brief measure for assessing generalized anxiety disorder: the GAD-7[J]. Arch Intern Med, 2006, 166(10): 1092-1097. doi: 10.1001/archinte.166.10.1092
[16] Spitzer R L, Kroenke K, Williams J B. Validation and utility of a self-report version of PRIME-MD: the PHQ primary care study. Primary Care Evaluation of Mental Disorders. Patient Health Questionnaire[J]. JAMA, 1999, 282(18): 1737-1744. doi: 10.1001/jama.282.18.1737
[17] Downs S, Marquez J, Chiarelli P. The Berg Balance Scale has high intra-and inter-rater reliability but absolute reliability varies across the scale: a systematic review[J]. J Physiother, 2013, 59(2): 93-99. doi: 10.1016/S1836-9553(13)70161-9
[18] Herdman D, Norton S, Pavlou M, et al. The Role of Prediagnosis Audiovestibular Dysfunction Versus Distress, Illness-Related Cognitions, and Behaviors in Predicted Ongoing Dizziness Handicap[J]. Psychosom Med, 2020, 82(8): 787-795. doi: 10.1097/PSY.0000000000000857
[19] Yu YC, Xue H, Zhang YX, et al. Cognitive Behavior Therapy as Augmentation for Sertraline in Treating Patients with Persistent Postural-Perceptual Dizziness[J]. Biomed Res Int, 2018, 2018: 8518631.
[20] 袁天懿, 秦玲, 唐建良, 等. 前庭康复训练联合认知行为疗法治疗慢性主观性头晕伴发焦虑的疗效观察[J]. 中华物理医学与康复杂志, 2016, 38(12): 938-941. doi: 10.3760/cma.j.issn.0254-1424.2016.12.016
[21] Popkirov S, Stone J, Holle-Lee D. Treatment of Persistent Postural-Perceptual Dizziness(PPPD)and Related Disorders[J]. Curr Treat Options Neurol, 2018, 20(12): 50. doi: 10.1007/s11940-018-0535-0
[22] Kristiansen L, Magnussen LH, Juul-Kristensen B, et al. Feasibility of integrating vestibular rehabilitation and cognitive behaviour therapy for people with persistent dizziness[J]. Pilot Feasibility Stud, 2019, 5: 69. doi: 10.1186/s40814-019-0452-3
[23] Schmid DA, Allum J, Sleptsova M, et al. Relation of anxiety and other psychometric measures, balance deficits, impaired quality of life, and perceived state of health to dizziness handicap inventory scores for patients with dizziness[J]. Health Qual Life Outcomes, 2020, 18(1): 204. doi: 10.1186/s12955-020-01445-6
[24] 刘叶, 刘红巾. 生物反馈-认知行为联合前庭康复训练治疗慢性主观性头晕的疗效研究[J]. 中华行为医学与脑科学杂志, 2017, 26(2): 139-142. https://www.cnki.com.cn/Article/CJFDTOTAL-ZMYX201721013.htm
[25] Edelman S, Mahoney AE, Cremer PD. Cognitive behavior therapy for chronic subjective dizziness: a randomized, controlled trial[J]. Am J Otolaryngol, 2012, 33(4): 395-401. doi: 10.1016/j.amjoto.2011.10.009
[26] Axer H, Finn S, Wassermann A, et al. Multimodal treatment of persistent postural-perceptual dizziness[J]. Brain Behav, 2020, 10(12): e01864.
[27] Radziej K, Schmid-Mühlbauer G, Limburg K, et al. [Tailored Care for Functional Vertigo/Dizziness-An Integrative Group Psychotherapy Approach][J]. Psychother Psychosom Med Psychol, 2017, 67(6): 245-251. doi: 10.1055/s-0043-104768
-



 下载:
下载: